结肠息肉初期不影响影患者生活,结肠息肉癌变以后严重影响患者生活?结肠癌病因虽不十分明确,但多数结肠癌都来源于结肠息肉。如不尽早切除,也可能为日后癌变埋下隐患。下面我们来看一个由结肠息肉“变身”到结肠癌的案例。
患者 男性
主诉:发现血糖升高伴体重下降7年,近7年来体重下降明显,约15Kg,病程中偶有腹泻与便秘交替现象。
结肠镜检查
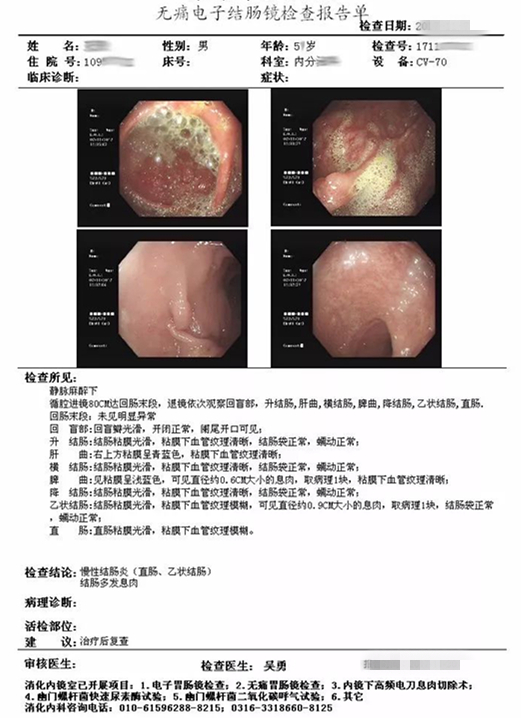
报告回示
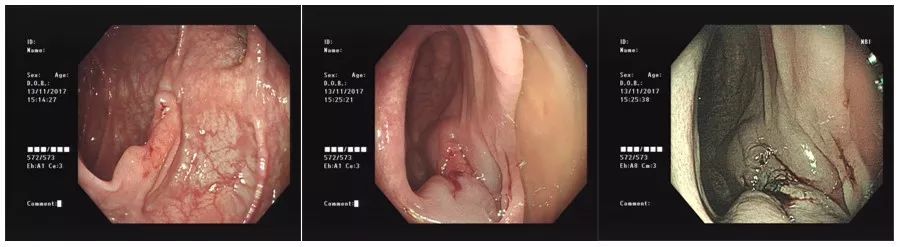
内镜下可见直径约2.0cm大小的隆起型病灶,中间凹陷形成溃疡,粘膜下注射生理盐水不能将病灶完全抬起,故终止内镜下治疗。
后转入普外科行肠镜辅助+腹腔镜横结肠肿物切除+横结肠癌根治术
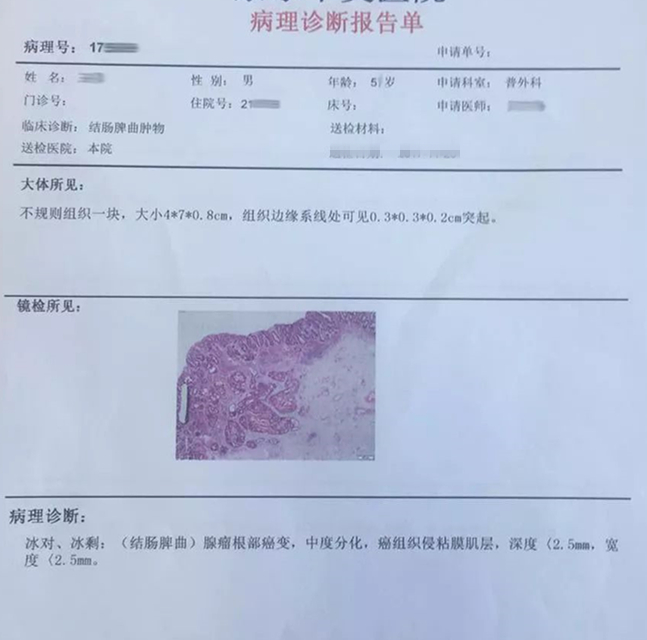
术后病理回示


大肠癌(包括结肠癌、直肠癌)大多由肠息肉演变而来,一旦肠里面有息肉,就跟癌沾上边了。而通过肠镜的检查,尽早发现并切除息肉,可降低大肠癌的发病率。
有息肉必须要切除
肠息肉是指大肠腔内粘膜表面隆起,导致局部增生的一类病变。它分为好多种,有腺瘤性肠息肉、炎性肠息肉、增生性肠息肉、错构瘤息肉、淋巴性肠息肉等。医学界发现,炎性肠息肉、错构瘤息肉、淋巴性息肉跟肠癌关系不大;增生性肠息肉跟肠癌关系稍大;而腺瘤性肠息肉则是癌前病变。
腺瘤性肠息肉越大,恶变的可能也越大。一个2厘米以上的腺瘤性肠息肉,癌变几率约为25%-50%。一个1-2厘米的腺瘤性肠息肉癌变几率为5%左右。所以,腺瘤性肠息肉仿佛是埋伏在体内的“定时炸弹”,搞不清多少年后启动开关,开启“肿瘤模式”。
肠息肉为何会转变为大肠癌呢?这受综合因素影响,可能与基因变异,长期喜好油煎、烟熏、火烤等烹饪方式,抽烟,喝酒,反复腹泻、便秘,过度疲劳导致抵抗力下降等因素有关。这些因素同样可能是肠息肉的致病因素。
而肠镜检查一旦发现肠内有息肉,必须要切除。其中,小于2厘米的可以直接切除,大于2厘米的息肉无法在肠镜下切除,可先取组织标本做病理检查,然后在腹腔镜下做切除手术。切除后的标本都要进行病理检查,若已存在癌变可进一步扩大切除范围。
在此提醒,虽然只有腺瘤性肠息肉跟大肠癌的关联度最高,其他种类的肠息肉也不能完全排除癌变的可能性,加上息肉本身也会引起不适,因此建议都切掉。息肉切除后,随诊很重要。患者应该隔一年再做一次肠镜检查,如果没问题,隔三年再做肠镜检查。这是因为肠道长达1.5-2米,可能不仅只有这一个息肉,也不排除没切除干净的可能性。
肠镜检查要提倡
无论哪种肠息肉,早期都没有不适表现。因为肠道的宽度有3-4厘米,本身还能扩张。息肉的体积在肠道这个“大容器”中显得微不足道。若因息肉造成便血、腹胀、粘液大便等症,多表示息肉已到中晚期,甚至是大肠癌的中晚期。而大肠癌早期也常无痛无觉,等出现了便血或其他不适,通常已经不是早期了。
因为他们几个人有个共性:年纪在60岁以上;因痔疮或肛瘘就医;做肠镜发现有息肉;取息肉组织活检后发现,表面是息肉,实际为息肉阶段的癌变。“我们将息肉切掉,解除了隐患,等于一项检查及时拦截了四个癌症。”
比起胰腺癌、肝癌等“凶险”的癌症,大肠癌的生存率非常高。及时发现和治疗,有90%的大肠癌病人可以得救。可是在我国,能够早期发现的,可能还不到10%,这跟肠镜检查认知不足有关。
肠癌好发于40岁以上的成年人,因此,40岁以上且从未做过肠镜的人要做一次肠镜检查。而老年朋友更应该多关注肠道健康,别把肠道、肛周的问题都归结为痔疮。60岁以上有大便出血、腹胀等问题,一定要做肠镜检查。
